
Macula-degeneratie
Inleiding
Macula-degeneratie (MD) is de meest voorkomende oorzaak van blijvende slechtziendheid. Het is een aangrijpende oogaandoening, waardoor uw gezichtsscherpte afneemt en u steeds minder details waarneemt. Deze folder zal vooral ingaan op de leeftijdsgebonden macula-degeneratie (LMD), de vorm die het meeste voorkomt in Nederland.
Wat is macula-degeneratie
Macula-degeneratie is een aandoening van het centrale gedeelte van het netvlies, de macula lutea ofwel gele vlek. Vaak wordt maculadegeneratie 'slijtage' van het netvlies genoemd. Zoals in een fototoestel de film de lichtgevoelige laag is, zo is het netvlies de lichtgevoelige laag van het oog.
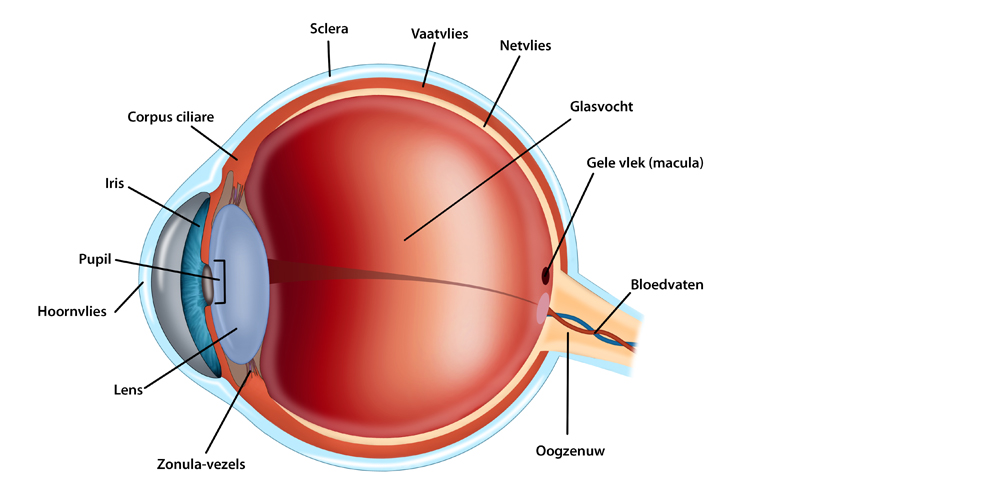
Het centrale deel van het netvlies (de macula) zorgt voor het waarnemen van kleine details. Dit is mogelijk doordat in het centrum de grootste concentratie aan contrast- en kleurziencellen (de kegeltjes) aanwezig is. Het overige deel van het netvlies zorgt voor het omgevingszien door de aanwezigheid van de grootste concentratie lichtgevoelige cellen die zorgen voor het zien in het duister (de staafjes). Bijvoorbeeld bewegingen zijn met dit deel van het netvlies juist goed te onderscheiden. Denk aan het bemerken dat iemand met de auto of de fiets van rechts op u afkomt. Daarna zorgt het centrum van het netvlies voor de gewaarwording van wat er precies te zien is. Bij macula-degeneratie sterven de kegeltjes af. Hierdoor verdwijnt het scherpe zien en blijft midden in het beeld een vlek achter. De rest van het netvlies blijft wel werken. Hierdoor is men bijvoorbeeld in staat om de weg in huis en daarbuiten min of meer zelfstandig te vinden, ook al mist men dan scherpte.
De belangrijkste vormen van macula-degeneratie zijn:
Juveniele macula-degeneratie
Deze vorm treedt reeds op jonge leeftijd op en is erfelijk. Juveniele macula-degeneratie, zoals de ziekte van Stargardt, de ziekte van Best, kegeldystrofie en kegel-staafdystrofie komen betrekkelijk weinig voor.
Leeftijdgebonden macula-degeneratie (LMD)
Deze vorm komt verreweg het meeste voor. De leeftijdsgebonden macula-degeneratie begint meestal na het vijftigste levensjaar. Ook kan macula-degeneratie ontstaan door andere ziekten (o.a. suikerziekte) of verwonding. In de westerse wereld, ook in Nederland, is LMD de belangrijkste oorzaak van een blijvende achteruitgang van het gezichtsvermogen bij mensen boven de 65 jaar. Het aantal oudere mensen blijft wereldwijd toenemen, waardoor LMD zal uitgroeien tot een steeds groter probleem voor de volksgezondheid. Bij leeftijdsgebonden macula-degeneratie zijn er twee belangrijke vormen te onderscheiden:
- De droge LMD
Deze vorm begint als kleine bleekgele afzettingen, 'drusen' genoemd, die zich beginnen op te hopen in de macula. Het ontstaan van deze drusen gaat samen met vermindering van het aantal kegeltjes in de macula, waardoor het zien verslechtert. Dit is een sluipend en zeer langzaam verlopend proces, waarbij het vele jaren kan duren, voordat het zien achteruit gaat. Gewoonlijk zijn beide ogen min of meer gelijk aangedaan. Het is belangrijk dat u in de gaten houdt of plotseling vervorming van het beeld optreedt, bijvoorbeeld een bocht in een raamkozijn of een tekstregel. Dit kan wijzen op het ontstaan van de ernstiger natte vorm (natte LMD).
- De natte LMD
Deze vorm van LMD wordt ook wel exsudatieve LMD, vochtige LMD, schijfvormige LMD of ziekte van Junius-Kuhnt genoemd. Bij natte LMD verloopt het verlies van het gezichtsvermogen sneller. Achter de macula gaan bloedvaatjes groeien, waarbij vocht en bloed in of onder het netvlies terechtkomen (vandaar de term natte LMD). Bloed beschadigt de lichtgevoelige cellen in het netvlies, wat een snelle en ernstige achteruitgang van het gezichtsvermogen veroorzaakt. Uiteindelijk ontstaat een litteken in de macula met verlies van het centrale zien als gevolg. Opvallend is dat het andere oog nog lange tijd goed kan blijven.
Hoe beïnvloedt LMD het gezichtsvermogen
Naarmate meer kegeltjes in de macula verloren gaan, begint uw gezichtsvermogen te veranderen. Bij de droge LMD vallen geleidelijk aan kleine stukjes uit het beeld weg. Heel langzaam zal het gezichtsvermogen verminderen. Bij de natte vorm van LMD raken de beelden vervormd, waarna het gezichtsvermogen meestal snel verslechtert. Uiteindelijk leidt LMD tot een blinde vlek in het centrum van het blikveld. De meeste mensen met LMD behouden een redelijk perifeer gezichtsvermogen (zicht aan de zijkant). Volledige blindheid, niets meer kunnen zien, komt daarom nauwelijks voor bij LMD.
Hoe kan de diagnose LMD worden vastgesteld
Voor het vaststellen van LMD test de oogarts eerst uw gezichtsscherpte. Met een bladzijde met ruitjespatroon is te testen of vervormingen of andere afwijkingen in het gezichtsvermogen optreden. Dit wordt de Amslertest genoemd. Deze test is zeer geschikt voor zelfcontrole thuis. Het is van belang dat elk oog afzonderlijk wordt getest. Als u vervormingen van het beeld waarneemt, moet u binnen een week naar een oogarts, zonodig via verwijzing van uw huisarts. De oogarts zal de ogen indruppelen om het pupil te verwijden. Daarna kan met een lamp en een vergrootglas het volledige netvlies en in het bijzonder de macula worden onderzocht. Dit onderzoek noemen we spiegelen. Als dit onvoldoende duidelijkheid geeft, is aanvullend onderzoek noodzakelijk. Bijvoorbeeld netvliesfotografie (zie de folder F.A.G. Fluorescentie Angiografie) of OCT (Ocular Coherence Tomography).
Risicofactoren voor LMD
● Leeftijd
Leeftijd is de belangrijkste risicofactor voor LMD. In Nederland lijdt ongeveer 14% van de mensen tussen de 55 en 64 jaar aan enige vorm van LMD. Dit loopt in de groep 65- tot 75-jarigen op tot bijna 20% en bij 75-plussers tot 37%.
● Erfelijkheid
Een aantal onderzoeken toont aan dat LMD gedeeltelijk erfelijk kan zijn. Dit betekent dat u een groter risico heeft op het krijgen van de aandoening als één of meer van uw bloedverwanten LMD heeft.
● Roken
Roken doet de hoeveelheid beschermende antioxidanten in het lichaam afnemen. Uit onderzoek is verder naar voren gekomen, dat LMD vijfmaal zo vaak voorkomt bij mensen die meer dan een pakje sigaretten per dag roken. Dit verhoogde risico blijft zelfs aanwezig tot 15 jaar nadat iemand gestopt is met roken.
● Voeding
De kegeltjes van de macula zijn hoogstwaarschijnlijk erg gevoelig voor beschadiging door elektrisch geladen zuurstofmoleculen, de zogenaamde vrije radicalen. Uit eerder onderzoek blijkt een mogelijk verband tussen het krijgen van LMD en een gebrek aan antioxidanten. Dit zijn stoffen die de schadelijke effecten van vrije radicalen in het lichaam tegengaan in de voeding. Alcohol onttrekt ook antioxidanten aan het lichaam. Verder zijn hoge concentraties van verzadigde vetten en cholesterol, die zoals bekend schadelijk zijn voor de bloedvaten, mogelijk ook betrokken bij het ontstaan van beschadiging van de macula door vrije radicalen.
● Geslacht
Een vrouw van boven de 75 jaar heeft tweemaal zo veel kans op LMD als een man van dezelfde leeftijd. Een lage oestrogeenspiegel (een hormoon in het bloed) bij vrouwen na de menopauze verhoogt het risico op de aandoening.
Behandeling van LMD
Sinds enkele jaren is de behandeling van LMD flink toegenomen. De natte vorm van LMD wordt behandeld door injecties in het glasvocht van het oog (intravitreale injecties) met medicijnen die vaatvernieuwing en lekkage vanuit bloedvaten remmen. Deze medicijnen behoren tot de groep van de VEGF (Vascular Endothelial Growth Factor)-remmers. Actueel zijn de twee meest gebruikte middelen Avastin en Lucentis. Een recente grote studie heeft aangetoond dat beide middelen even effectief zijn en vergelijkbare bijwerkingen hebben.
Wat kunt u doen om uw ogen te beschermen
- Draag een beschermende zonnebril als u in aanraking komt met ultraviolette lichtbronnen (zon, zonnebank).
- Eet voeding met veel fruit en donkere bladgroenten (spinazie, groene kool, boerenkool).
- Niet roken.
- Beperk alcoholgebruik.
Voedingssupplementen
Recent onderzoek laat zien dat mensen die een voorstadium van LMD vertonen op de lange termijn profijt kunnen hebben van hoge doseringen voedingssupplementen. Deze preventieve behandeling kan zorgen voor een vertraging van het ziektebeeld. Deze supplementen kunt u het beste in overleg met uw oogarts innemen.
Hulpmiddelen voor mensen met eindstadium van LMD
Mensen met een eindstadium van LMD kunnen bij het lezen en televisiekijken gebruik maken van hulpmiddelen voor slechtzienden, zoals vergrotingsapparaten, telescoopbrillen, groot-letter boeken, gesproken boeken en aangepaste computers. Het goed en vakkundig aanpassen van zogenaamde 'Low Vision' hulpmiddelen (hulpmiddelen voor slechtzienden) is van groot belang bij mensen met LMD. Zo kan een patiënt met LMD toch grote letters lezen en iets meer van de omgeving waarnemen. Speciaal opgeleide low-vision specialisten zijn daarbij behulpzaam. Ook regionale centra voor hulpverlening aan blinden en slechtzienden kunnen u mogelijk van advies voorzien.
Tot slot
Heeft u na het lezen van deze folder nog vragen, neem dan gerust contact op met de polikliniek Oogheelkunde via de BeterDichtbij-app of telefonisch via 0492 - 59 59 52.
Contact
Polikliniek Oogheelkunde
Locatie Helmond
T: 0492 – 59 59 52
Locatie Deurne
T: 0493 – 32 89 12
Macula Vereniging
T: 030 – 298 07 07
I: www.maculavereniging.nl
E:info@maculavereniging.nl
Oogvereniging
T: 030 – 294 54 44
I: www.oogvereniging.nl
Copyright 2025 Elkerliek
- Disclaimer
- Privacy
- Sitemap
- Medewerkers