
Uterusembolisatie
Inleiding
U bent door uw specialist (gynaecoloog) doorverwezen voor een uterusembolisatie. Deze wordt uitgevoerd in de interventiekamer op de afdeling Radiologie. In deze folder vindt u algemene informatie over uterusembolisatie. Er zal een aantal onderwerpen besproken en uitgelegd worden. Heeft u na het lezen van deze folder nog vragen dan kunt u op de laatste bladzijde vinden tot wie u zich kunt wenden.
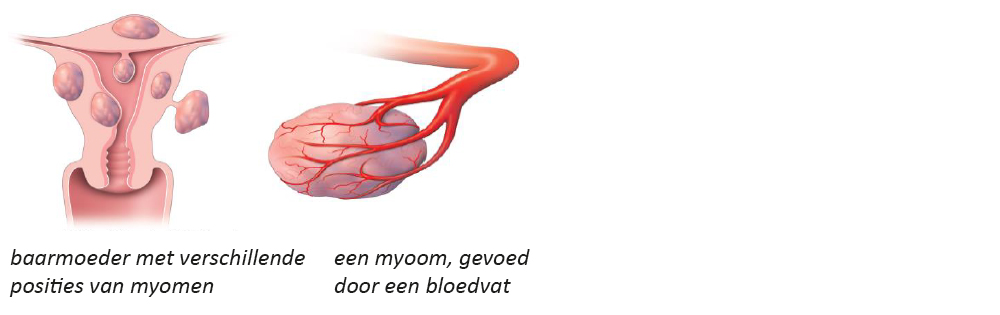
Myoom (vleesboom)
Myomen (vleesbomen) in de baarmoeder zijn goedaardige tumoren, die bestaan uit dik fibrotisch weefsel (bindweefsel). Ze komen in verschillende groottes voor en worden gevoed door bloedvaten. Myomen komen bij ongeveer 20 tot 40% van de vrouwen boven de 35 jaar voor, sommige vrouwen hebben hier klachten van.
Klachten
De volgende klachten kunnen een reden zijn om tot behandeling over te gaan:
- hevig bloedverlies;
- pijnlijke menstruatie;
- tussentijds bloedverlies;
- vol gevoel onderbuik;
- frequent plassen;
- pijnklachten tijdens gemeenschap;
- lage rugpijn.
Behandelingen
De volgende behandelingen zijn mogelijk:
- medicamenteus;
- chirurgisch;
- uterusembolisatie (minimaal invasief).
Aandachtspunten
Wanneer u overgevoelig of allergisch bent voor jodiumhoudend contrast of geneesmiddelen meldt u dit dan vóór aanvang van de behandeling. Indien u zwanger bent of denkt te zijn, deel dit dan mee aan de behandelend gynaecoloog. Uterusembolisatie kan dan mogelijk niet plaatsvinden.
Voortraject
Voorafgaand aan de embolisatie doorloopt u een onderzoekstraject. Dit traject omvat onder andere een MRI-scan op afdeling Radiologie en een gesprek met de gynaecoloog en de anesthesioloog.
Voorbereiding thuis
Sommige van de onderstaande punten zullen met u besproken worden door de afdeling Opname en Planning op het moment dat uw afspraak wordt gemaakt. Noteer deze afspraak op de voorzijde van deze folder.
- Indien u bloedverdunnende middelen gebruikt dient u, tenzij uw arts anders beslist, in principe:
- 5 dagen vóór de behandeling stoppen met Acenocoumarol/ Sintrom of Ascal/Acetylsalicylzuur/Carbasalaatcalcium.
- 5 dagen vóór de behandeling stoppen met Marcoumar/ Fenprocoumon/Plavix.
- Indien u plastabletten gebruikt, mag u deze op dag van het onderzoek niet innemen.
- U dient 1 dag voor de behandeling beide liezen te scheren.
In verband met de hygiëne in de behandelkamer is het wenselijk voorafgaand aan uw opname een bad of douche te nemen.
Opname
Op de dag van de behandeling wordt u in de loop van de ochtend opgenomen op een van van de verpleegafdelingen van het ziekenhuis. De opnameduur is tenminste 2 dagen, waarvan de eerste dag de behandeldag is.
Dag van het onderzoek
Op de dag van het onderzoek moet u nuchter blijven. Dit betekent dat u vanaf zes uur voor de opname:
- niets meer mag eten.
- niets meer mag drinken; u mag tot 2 uur voor de opname alleen nog een beetje water drinken.
- niet meer mag roken.
- Eventuele medicijnen, behalve bloedverdunners, kunt u met wat water innemen.

Voorbeelden:
- Als u om 08.00 uur wordt opgenomen, dan mag u vanaf 02.00 uur ’s nachts niets meer eten en niet meer roken. U mag tussen 02.00 en 06.00 uur alleen nog een beetje water drinken.
- Als u om 14.00 uur wordt opgenomen, dan mag u vanaf 08.00 uur niets meer eten en niet meer roken. U mag tussen 08.00 en 12.00 uur alleen nog een beetje water drinken.
Als u niet nuchter bent, kan de radioloog besluiten het onderzoek niet door te laten gaan.
Als het onderzoek ’s middags is, mag u nog een licht ontbijt (twee sneetjes lichtbruin brood of twee beschuiten met jam, kipfilet of magere kaas) en een kopje thee.
In het ziekenhuis
Volg vanuit de centrale hal de borden van de verpleefafdeling waar u wordt opgenomen.
Op de verpleegafdeling
U kleedt zich geheel uit en krijgt een operatiejasje aan. U krijgt van de verpleging een vragenlijst om in te vullen. Indien u Sintrom of Marcoumar gebruikt, zal er bloed worden afgenomen. Verder krijgt u een infuus ingebracht, waaraan een infuuspomp wordt aangesloten voor de pijnmedicatie. Ook wordt een blaaskatheter ingebracht. Voordat u met uw bed naar de afdeling Radiologie gebracht wordt, krijgt u een tabletje. Dit werkt rustgevend.
Op de afdeling Radiologie
De uterusembolisatie wordt uitgevoerd door een interventieradioloog, die assistentie krijgt van twee angiografielaboranten.

De behandeling gaat als volgt:
- U ligt op uw rug op de behandeltafel.
- De angiografielaborant ontsmet de liezen en u wordt met een steriele doek afgedekt.
- De radioloog verdooft beide liezen.
- In beide liezen zullen de slagaders aangeprikt worden en wordt er een kleine hulpkatheter ingebracht.
- Via deze hulpkatheter wordt een dunne voerdraad met daaroverheen een geleidekatheter in de slagader geschoven naar de baarmoeder.
- Tijdens de behandeling wordt er verschillende keren contrastvloeistof toegediend. Met behulp van een röntgencamera worden de bloedvaten in beeld gebracht. U kunt hier een heel warm gevoel van krijgen.
- Aangekomen bij het bloedvat dat bloed toevoert naar het myoom (de vleesboom), worden kleine korreltjes (embolisatiemateriaal) via de geleidekatheter ingebracht.
- Deze korreltjes sluiten de bloedvaten in de vleesboom af, waardoor de klachten op termijn zullen afnemen.

- Na de behandeling worden beide hulpkatheters verwijderd en worden de bloedvaten in de lies gedurende een aantal minuten dichtgedrukt.
- Hierna wordt er een drukverband aangebracht rondom beide liezen.
- Na meting van de bloeddruk kunt u weer terug in bed.
- Na de embolisatie heeft u platte bedrust tot 5 uur na de behandeling.
- U wordt naar de Verkoeverafdeling gebracht, waar u onder toezicht wordt gehouden in verband met uw pijnmedicatie. Zodra de pijn minder is, gaat u naar de verpleegafdeling.
Nabehandeling op de verpleegafdeling
U heeft platte bedrust tot 5 uur na de behandeling, hierna gaat hoofdsteun 25% omhoog. De verpleegkundige controleert regelmatig de bloeddruk, pols en het drukverband. U mag de benen dus niet gebruiken, dit om te voorkomen dat er een nabloeding in de lies optreedt. De extra zandzakken in de lies mogen na 3 uur verwijderd worden. In de eerste 6 à 8 uur na de behandeling krijgt u klachten als hevige pijn en krampen, misselijkheid en lichte koorts. Pijnstillers en medicijnen die deze bijverschijnselen tegengaan, worden gegeven via de aangesloten infuuspomp.
Ontslag
In principe gaat u de dag na de behandeling naar huis. Het drukverband in de liezen wordt vervangen door een pleister en de blaaskatheter wordt verwijderd. U krijgt, indien nodig, extra medicatie. Tevens ontvangt u vervolgafspraken voor de polikliniek Gynaecologie en MRI-scan.
Belangrijk
Als u de controleafspraak wilt verzetten, dient u met het volgende rekening te houden: wanneer de controleafspraak later dan 6 weken na de ingreep/behandeling plaatsvindt dan ziet de zorgverzekering dit als een nieuwe behandeling en worden mogelijk extra kosten bij u in rekening gebracht.
Risico’s uterusembolisatie
- Een kleine kans op het optreden van een infectie na de behandeling.
- Een klein risico op beschadiging van de baarmoeder, waarna een baarmoederverwijdering moet plaatsvinden (1 tot 5%).
- In sommige gevallen treedt er na een uterusembolisatie een voortijdige menopauze in (1 tot 2%). Deze kans is groter bij vrouwen ouder dan 45 jaar.
- Het is mogelijk dat een geëmboliseerde vleesboom na enige tijd, via de vagina, het lichaam verlaat (5%).
Studies
Studies tonen aan dat ongeveer 85-90% van de vrouwen gebaat is bij een uterusembolisatie. Klachten zoals hevige bloedingen, rug-, been- en onderbuik pijn of plasproblemen, behoren na de behandeling tot het verleden.
Tot slot
Heeft u na het lezen van deze informatie nog vragen, dan kunt u tijdens kantooruren contact opnemen met de polikliniek van de gynaecologie. Voor specifieke vragen rondom de behandeling kunt u contact opnemen met de afdeling Radiologie. U kunt ook vragen stellen vlak voor, tijdens of na het onderzoek.
Meer informatie over röntgenstralen vindt u in de folder ‘Een röntgenfoto, is dat gevaarlijk?’.
Contact
Polikliniek Gynaecologie
Locatie Helmond
T: 0492 – 59 59 57
Locatie Deurne
T: 0493 – 32 89 17
Afdeling Radiologie
Locatie Helmond
T: 0492 – 59 5604
Copyright 2024 Elkerliek
- Disclaimer
- Privacy
- Sitemap
- Medewerkers