
Zorggids Totale Heup Prothese
Binnenkort wordt bij u een heupoperatie uitgevoerd. Vervanging van het heupgewricht door een kunstheup (heupprothese) is een veel voorkomende operatie waar heel veel mensen met een zogenaamde ‘versleten heup’ baat bij hebben. U wordt maar korte tijd in het ziekenhuis opgenomen. Het is ons doel om u zo zelfstandig mogelijk naar huis te laten gaan.
In deze zorggids informeren wij u over de verschillende stappen in het proces rondom de totale heupprothese. Zo weet u wat u kunt verwachten en wie u zorgverleners zijn. De behandelstappen worden beschreven voor drie verschillende fases:
- voor de operatie
- operatie en opname
- thuis na operatie
Binnen elke fase wordt uitgebreid beschreven wat er gaat gebeuren. Achterin deze zorggids vindt u achtergrondinformatie over onder andere heupartrose, de heupprothese, mogelijke complicaties en tips voor revalidatie. Hopelijk kunt u zich zo goed voorbereiden op uw operatie en de herstelperiode erna.
Deze zorggids is van
Naam: ..................................................................................
Voor de operatie
Afspraak orthopeed
De orthopeed houdt zich bezig met de uitvoering van orthopedische chirurgie. Hij bepaalt samen met u of u in aanmerking komt voor een heupprothese, wat onder andere afhankelijk is van de mate van slijtage van de heup.
Infectie preventie
Bij elke operatie bestaat er een risico op een wondinfectie. Deze kan ontstaan door de Staphylococcus aureus-bacterie die de patiënt zelf bij zich kan dragen. Een eenvoudige behandeling kan het risico op wondinfecties verminderen. Om infecties te voorkomen moet u zich vanaf vier dagen voor de operatie wassen met hibiscrub en neuszalf smeren. Dit krijgt u op de polikliniek mee. Meer informatie hierover vindt u in de folder ‘Wondinfecties verminderen’.
Preoperatief spreekuur
De anesthesioloog onderzoekt u op de polikliniek Anesthesie en bespreekt de wijze van verdoving tijdens de operatie met u. Ook heeft u daar een gesprek met een verpleegkundige. Indien nodig wordt er bij deze intake nog bloed geprikt, een elektrocardiogram (ECG/hartfilmpje) en/of een longfoto gemaakt. Zo nodig gaat u nog naar een andere specialist voor aanvullend onderzoek, bijvoorbeeld de internist, cardioloog of longarts. Indien er geen aanvullend onderzoek nodig is, krijgt u alvast een voorlopige datum mee voor uw operatie. Voor controle van uw medicatie heeft u ook nog een gesprek met een apothekersassistente.
Doel van de afspraak
U wordt lichamelijk zo goed mogelijk op de operatie voorbereid. Verder vertellen wij u uitgebreid wat u kunt verwachten.
- Doornemen van alle bijbehorende informatie
- Noteer uw vragen voor de specialisten
- Vul de vragenlijst in via het Zorgportaal MijnElkerliek.
Voorlichtingsbijeenkomst
Tijdens deze bijeenkomst krijgt u informatie over de revalidatie en de verpleegkundige zorg. Deze bijeenkomst mag u samen met uw partner of mantelzorger bijwonen.
Doel van de voorlichtingsbijeenkomst
Met behulp van deze bijeenkomst informeren wij u over de operatie, zodat u goed bent voorbereid. Ook zal u onder begeleiding van de fysiotherapeut vast oefenen met het lopen met een hulpmiddel.
PROMS vragenlijst
U wordt gevraagd de PROMS vragenlijst digitaal in te vullen. PROMS staat voor (Patient Reported Outcome Measures) en is een meetinstrument, waarmee de patiënt zelf een oordeel kan geven over zijn functioneren of gezondheid. De orthopedisch chirurgen in het Elkerliek ziekenhuis willen graag weten of mensen tevreden zijn over hun prothese. Als bij u besloten is tot een heupoperatie over te gaan, wordt gevraagd deze vragenlijst in te vullen. Na de operatie zal u in dit kader nog een aantal keer gevraagd worden om vragenlijsten in te vullen. Daarover wordt u te zijner tijd geïnformeerd.
Verpleegkundige en/of huishoudelijke hulp na de operatie
Indien u denkt na ontslag uit het ziekenhuis verpleegkundige zorg of verzorging nodig te hebben, kunt u dit aangeven tijdens het preoperatief spreekuur. Indien nodig volgt er dan direct een gesprek met de transferverpleegkundige. U bent zelf verantwoordelijk voor de huishoudelijke ondersteuning in de thuisomgeving na de operatie. Dit hangt samen met de bestaande wet- en regelgeving betreffende vergoeding/betaling. Mocht u denken behoefte te hebben aan bijvoorbeeld een warme maaltijdvoorziening thuis dan adviseren wij u dit voor de operatie al te regelen. U kunt een maaltijdvoorziening aanvragen bij een grote thuiszorgorganisatie in uw woonplaats. Mocht u nog vragen hebben over dit onderwerp, dan kunt u deze stellen tijdens de voorlichtingsbijeenkomst.
- Bereid u voor op de bijeenkomst: neem alle bijbehorende informatie door en noteer uw vragen.
- Breng uw loophulpmiddel mee.
- Kom samen met uw partner/mantelzorger naar de voorlichtingsbijeenkomst.
Operatie en opname
Nadat de anesthesist goedkeuring heeft gegeven voor de operatie, eventueel op basis van aanvullend onderzoek, krijgt u een datum voor uw operatie indien deze bekend is. Als er nog op een goedkeuring gewacht moet worden belt de afdeling Planning en Opname. U kunt ook zelf bellen voor informatie over de operatiedatum. U kunt op werkdagen tussen 09.00 – 10.00 uur contact opnemen met de afdeling Opname en Planning, telefoonnummer 0492-59 59 65.
Werkwijze
Wanneer u gebeld bent over de definitieve datum, noteert u de datum en tijd op uw afsprakenoverzicht. U krijgt geen schriftelijke bevestiging van de opname. Voor meer informatie verwijzen we u naar de uitgebreide folder ‘Opname’.
Noodzakelijke voorbereiding
Voorafgaand aan uw ziekenhuisopname kunt u zelf alvast een aantal dingen doen:
- Twee krukken ophalen in de thuiszorgwinkel. Deze kunt u huren of kopen. Een rollator kan soms handig zijn om spullen te vervoeren.
- In het ziekenhuis leert u traplopen. U kunt eventueel een bed beneden neerzetten zodat u niet elke keer de trap op hoeft.
- U komt niet in aanmerking voor een bed via de thuiszorgwinkel.
Overige praktische tips vindt u achterin deze folder.
Operatie
Op de dag van de opname meldt u zich op het afgesproken tijdstip bij de receptionist. De begeleider die u heeft gebracht, kan meegaan naar de verpleegafdeling, zodat diegene meteen weet waar u bent opgenomen.
Werkwijze
Een verpleegkundige maakt u wegwijs op de afdeling en bereidt u voor op de operatie. Er worden een aantal zaken gecheckt, zoals uw persoonsgegevens en het te opereren lichaamsdeel. Daarna wordt u naar de operatiekamer (OK) gebracht. Hier treft een team alvast alle voorbereidingen voor de operatie. Er wordt onder andere een infuus ingebracht.
Verdoving
De operatie gebeurt meestal onder regionale verdoving middels een ruggenprik. Deze kan worden gecombineerd met een slaapmiddel, waardoor u weinig of niets van de operatie merkt. Tijdens het gesprek met de anesthesioloog wordt onder andere de wijze van anesthesie besproken. Op de dag van de operatie krijgt u voor en na de operatie antibiotica om de kans op infecties te verkleinen.
Direct na de operatie
Na de operatie gaat u naar de uitslaapruimte waar intensieve bewaking en controle plaatsvinden. Als u voldoende hersteld bent, gaat u terug naar uw eigen afdeling. Het kan circa vier uur duren vanaf het moment dat u naar de OK bent gegaan tot aan terugkomst op de afdeling. Zodra u terug bent op de afdeling, bellen wij uw contactpersoon.
Soms treedt na de ingreep misselijkheid op. Dit kan worden opgevangen met medicijnen. U moet er rekening mee houden dat u enige dagen pijn kunt hebben. U krijgt hiervoor goede pijnstilling, zodanig dat de pijn geen belemmering is voor de revalidatie. Na de operatie heeft u een infuus. Soms is tijdelijk een blaaskatheter nodig.
Voor de operatie moet u nuchter zijn. Dit betekent dat u vanaf zes uur vóór de opname:
- niets meer mag eten;
- niets meer mag drinken ( u mag tot 2 uur voor de opname alleen nog een beetje water drinken);
- niet meer mag roken.

Medicatie die besproken is met de anesthesioloog mag wel met water worden ingenomen. Breng uw medicatie in originele doosjes mee.
Afdeling
Na de operatie verblijft u één à twee nachten op onze afdeling Kortverblijf. Deze afdeling bevindt zich op de tweede verdieping. De zaalarts bezoekt u dagelijks en overlegt met uw orthopeed indien nodig. U kunt bij hem terecht met al uw vragen. De verpleegkundige voert de nodige controles uit. De voedingsassistente voorziet u van eten en drinken. Het brede assortiment aan verschillende maaltijden kunt u bekijken op de bedsideterminal.
Elke afdeling beschikt over één-, twee-, en vierpersoonskamers. Iedere kamer is voorzien van een eigen toilet en douche. Op de kamer heeft u de beschikking over een eigen kast en een gezamenlijke koelkast. De bezoektijden zijn dagelijks van 13.30 tot 14.30 uur en van 18.30 tot 19.30 uur. Voor mantelzorgers is het in overleg ook mogelijk om buiten de bezoektijden aanwezig zijn.
Na de operatie
Na de operatie krijgt u gedurende een aantal weken een middel om trombose te voorkomen. Ook krijgt u gedurende één week medicijnen om kalkafzetting rond de heup te voorkomen, mits de anesthesist hier geen contra-indicatie voor heeft.
Meer informatie vindt u in de folder ‘Kortverblijf en dagverpleging’.
Revalidatie
De verpleegkundige en fysiotherapeut doorlopen met u een programma om te zorgen dat u zo snel mogelijk weer zelf algemene dagelijkse handelingen zoals wassen, aankleden, toiletbezoek en dergelijke kunt verrichten.
Werkwijze
De fysiotherapeut leert u hoe u zich kunt bewegen en geeft u oefeningen mee die ervoor zorgen dat u straks weer zo goed mogelijk kunt lopen. Het dagelijks oefenen is hierbij erg belangrijk. Als het lopen op krukken of ander loophulpmiddel bij de poliklinische voorbereiding goed ging, begint u op uw krukken of uw andere loophulpmiddel. Ook wordt het traplopen geoefend. Als u niet zelf in of uit bed kunt stappen, helpt de verpleegkundige u hiermee. Dit geldt ook voor begeleiding naar bijvoorbeeld het toilet. Na het ontslag uit het ziekenhuis kunt u thuis starten met de revalidatie bij een fysiotherapeut van uw keuze.
Wist u dat u 4 uur na de operatie in principe al naast uw bed kunt staan?
Ontslag
U gaat in principe naar huis wanneer de volgende ontslagcriteria zijn bereikt.
U heeft geen wondcomplicaties.
U bent op de hoogte van welk trombosemiddel u moet krijgen.
U kunt zelfstandig 25 meter lopen met loophulpmiddelen. U kunt zelfstandig:
- in/uit bed komen;
- naar het toilet gaan;
- zelfstandig wassen, eventueel met ondersteuning van partner/mantelzorger.
U kunt trappen lopen (alleen indien dit voor u noodzakelijk is).
Eventuele extra hulp of aanpassingen thuis zijn geregeld.
U heeft alle informatie met betrekking tot nazorg ontvangen.
U heeft controleafspraken en recepten ontvangen.
U heeft een verwijzing voor de fysiotherapie.
Werkwijze
Het tijdstip van ontslag is wisselend. Als de fysiotherapeut aangeeft dat u klaar bent om naar huis te gaan, krijgt u van de verpleegkundige de ontslagpapieren met onder andere recepten, afspraken en leefregels mee.
Thuis na de operatie
Revalidatie thuis
Na het ontslag uit het ziekenhuis kunt u thuis starten met de revalidatie bij een fysiotherapeut van uw keuze.
Praktische tips voor thuis
U kunt thuis alvast wat voorbereidingen treffen voor na uw operatie. Losse kleedjes die op een gladde vloer liggen kunt u het beste weghalen in verband met het gevaar van uitglijden. Zorg er bovendien voor dat uw trap een stevig bevestigde trapleuning heeft. Om te zitten gebruikt u het liefst een hoge rechte stoel met leuningen (dit is wenselijk, echter geen noodzaak).
Verder zijn er enkele hulpmiddelen die u zou kunnen aanschaffen om het uzelf thuis wat makkelijker te maken:
- Lange schoenlepel en elastische veters om zelf uw schoenen aan te trekken.
- ‘Helping hand’ (grijpstok) om dingen van de grond op te rapen.
- Een toiletverhoger kan worden geleend bij de thuiszorgwinkel.
- Rollator voor in huis, bijvoorbeeld om een kopje koffie vanuit de keuken naar de woonkamer te vervoeren (vooral handig indien u alleen woont).
- Voor het vervoer van spullen bij het lopen met krukken kunt u eventueel een linnen tas met lange lussen gebruiken, die u bij uzelf om de nek hangt.
- Beweegbare bodem in bed om makkelijk in en uit bed te stappen.
Complicaties
Ondanks alle zorg die besteed wordt aan de operatie, kunnen er soms toch nog complicaties optreden. Neem in de volgende gevallen contact op met het ziekenhuis als:
- de wond gaat lekken;
- de wond dik/rood wordt en/of meer pijn gaat doen;
- u koorts krijgt;
- u niet meer op het been kunt staan, terwijl dit van tevoren goed mogelijk was.
Wist u dat uw been nog 6 tot 8 weken na de operatie erg opgezwollen kan blijven?
Overige complicaties die kunnen optreden staan later beschreven.
Wondcontrole
Twee weken na de operatie heeft u een afspraak op de polikliniek orthopedie voor de wondcontrole.
Werkwijze
Bij deze afspraak zal de polikliniekassistente uw wond controleren, de hechtingen verwijderen (indien u geen oplosbare hechtingen heeft).
U ziet tijdens deze afspraak geen orthopeed, tenzij daar aanleiding toe is.
Nacontroles: 7 weken en 1 jaar
Op verschillende momenten na de operatie heeft u een afspraak op de polikliniek Orthopedie om de behandeling te evalueren: na 7 weken en 1 jaar, en eventueel een tussentijdse controle indien nodig.
Werkwijze
Tijdens deze controles wordt eerst een röntgenfoto gemaakt van uw nieuwe heup. Aansluitend heeft u een afspraak met de orthopedisch chirurg. Hij bespreekt met u de foto, de operatie en de voortgang van uw herstel. De 7 weken controleafspraak wordt gepland tijdens uw ontslag. Voor de andere controles krijgt u ongeveer zes weken voor de geplande afspraak een afspraak thuis gestuurd.
Meld u op de dag van de afspraak een half uur van te vorenop de afdeling Radiologie.
Bijbehorende documenten
- Opname op de Kortverblijfafdeling/dagverpleging
- Nazorg bij geplande operatie of poliklinische ingreep
Noteer hieronder bijzonderheden of eventuele klachten per week om tijdens de nacontroles te bespreken. Indien u een klacht heeft waarbij u direct hulp nodig heeft, kunt u uiteraard meteen bellen met de polikliniek Orthopedie.
WEEK 1................................................................................................................................
WEEK 2................................................................................................................................
WEEK 3................................................................................................................................
WEEK 4................................................................................................................................
WEEK 5................................................................................................................................
WEEK 6................................................................................................................................
Algemene informatie
Het ontstaan van heupartrose
Het heupgewricht is een kogelgewricht. Bij het lopen en bewegen draait de kop van het dijbeen soepel rond in de kom van het bekken. Dat komt doordat de kop en de kom bekleed zijn met een beschermend laagje, het kraakbeen. Dit kraakbeen is glad verend weefsel, waardoor u uw heupgewricht soepel en pijnloos kunt bewegen.
In de loop van de tijd kan dit kraakbeen wegslijten, waardoor de onderliggende botten vrij komen te liggen. Er is dan sprake van artrose. De uiteinden van uw botten kunnen nu met elkaar in aanraking komen en als ze over elkaar heen wrijven, voelt u pijn. Meestal betreft het de gewone slijtage op oudere leeftijd. Bij aangeboren heupafwijkingen, zoals heupdysplasie, is er een verhoogde kans op artrose. Ook kan het kraakbeen van de heup aangetast zijn door reuma.
De klachten bij heupartrose
Slijtage van het heupgewricht brengt lichamelijke klachten met zich mee. De meest voorkomende klacht is pijn in de lies en in de bilstreek, die kan doortrekken naar het bovenbeen tot in de knie. Ook gaat het bewegen minder makkelijk, omdat de heup stijver wordt. Andere klachten zijn stijfheid bij het opstaan (startpijn) en moeilijk kunnen lopen, bukken en traplopen. Naarmate de slijtage zich voortzet, nemen de klachten toe.
Behandeling van heupartrose
Er zijn verschillende methoden om heupartrose te behandelen, bijvoorbeeld met behulp van fysiotherapie of medicijnen. Wanneer dit echter niet meer voldoende helpt om uw heup beter te gebruiken, kunt u overwegen een heupprothese, ook wel een ‘kunstheup’ genoemd, te laten plaatsen. Deze vervangt uw eigen heup en is bedoeld om de functies van de heup zo goed mogelijk over te nemen. Pijn is vaak de voornaamste reden om operatief in te grijpen.
Waarom een kunstheup
Een kunstheup biedt veel voordelen. De pijn die u voor de operatie had, zal vrijwel altijd zeer sterk verminderd zijn. Soms is de heup tijdens de eerste maanden nog enigszins gevoelig, maar na 1 jaar is meer dan 90% van de patiënten tevreden over het eindresultaat van de ingreep. De stijfheid van de heup verbetert weliswaar ook, maar de heup wordt niet meer zo soepel als hij ooit geweest is. Dit komt doordat de spieren rondom het heupgewricht door de langdurige pijn vaak enigszins verkort en verzwakt zijn.
Heupartrose in beeld
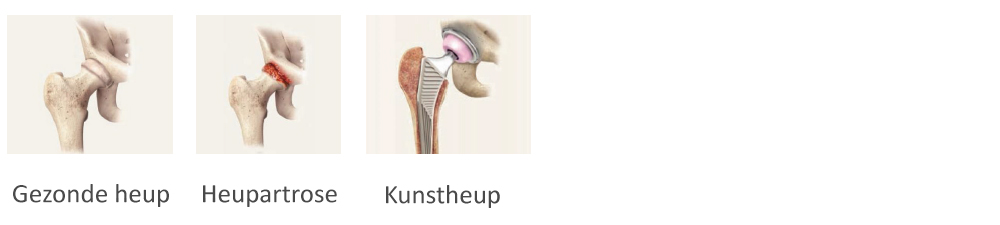
Operatie
De operatie duurt ongeveer 1 à 2 uur. Tijdens de operatie wordt er een snede gemaakt waardoor het heupgewricht geopend kan worden. De heupkop wordt vervolgens uit de heupkom gehaald. In de heupkom wordt een kom van kunststof en metaal geplaatst. Hierna wordt in het bovenbeen een metalen pen geplaatst waarop de kop is gefixeerd welke precies in de kom past. Het hele heupgewricht wordt dus vervangen door een kop en een kom die precies in elkaar passen.
De kunstheup
Er zijn verschillende heupprothesen verkrijgbaar, en uw orthopedisch chirurg beoordeelt welke voor u het meest geschikt is. De definitieve keuze, betreffende de meest geschikte heupprothese, wordt tijdens de operatie genomen.
Elke heupprothese bestaat uit meerdere delen:
- Het deel van de kom vervangt de heupkom. Dit deel kan gemaakt zijn van een metaallegering bekleed met kunststof of keramiek, of hij kan volledig bestaan uit kunststof.
- Het deel van het dijbeen vervangt de dijbeenkop. Het dijbeenonderdeel bestaat uit een kop (bal) op een steel. De steel past in het dijbeen en de kop zit bovenop de steel. De kop kan van metaal of keramiek zijn.

Complicaties
Ondanks alle zorg die wordt besteed aan de operatie, kunnen er soms toch nog complicaties optreden zoals:
- Infectie van de heupprothese of het gebied er omheen. Het Elkerliek heeft echter al jaren een infectiepercentage dat ver onder het landelijk gemiddelde ligt.
- Luxatie: de kop van de kunstheup schiet uit de kom. De kans hierop is in de eerste 3 maanden na de operatie het grootst. U dient zich daarom goed aan de bewegingsinstructies te houden.
- Doffe plek rondom de wond ten gevolge van kneuzing. Dit is veelal een tijdelijke complicatie (ongeveer 10 maanden). In zeldzame gevallen kan een zenuwletsel optreden.
- Nabloeding. Tijdens de ingreep krijgt u bloedstelpende middelen.
- Beenlengteverschil. Een stabiele heup is een eerste vereiste. Dit leidt soms tot een minimaal beenlengteverschil.
- Trombose. Om de kans hierop zo klein mogelijk te houden, krijgt u gedurende een aantal weken bloedverdunnende middelen.
- Loslating van de heupprothese na langere tijd. De heup kan dan eventueel opnieuw worden vervangen.
- Waggelgang ten gevolge van spierzwakte.
Revalidatietips
Wat kunt u thuis wel en niet doen
In de eerste weken na de operatie kan bij extreme draaibewegingen naar binnen en buiten de heup uit de kom geraken. Het gewrichtskapsel is tijdens de operatie namelijk geopend en heeft tijd nodig om weer goed vast te groeien. Verkeerde bewegingen en te hoge belasting moeten daarom zoveel mogelijk voorkomen worden. Het geopereerde been moet bij bukken gestrekt blijven.
Staan
Steun op beide benen. Als u draait, maak dan kleine pasjes op de plaats, zodat u niet met uw heup hoeft te draaien.
Zitten
Ga alleen op een hogere stoel zitten, gebruik eventueel voor het toilet een verhoging en kruis uw benen niet over elkaar wanneer u zit.
Liggen
Bij een droge, genezen wond mag u op uw zijde liggen.
Lopen
De eerste 3 tot 6 weken na de operatie moet u met 2 krukken (of eventueel een ander loophulpmiddel) lopen. Op basis van de pijnervaring kan dit daarna afgebouwd worden. U kunt beter meerdere malen per dag een kort stukje lopen, dan te lang lopen. Maak dagelijks een aantal keer een korte wandeling om het genezingsproces, de bloedsomloop en uw conditie te verbeteren.
Bukken, tillen en hurken
De eerste weken na de operatie mag u niet hurken, omdat u dan de heup teveel buigt. U kunt met het geopereerde been naar achteren en met steun van de hand aan de geopereerde zijde voorover buigen zodat u veilig iets op kunt rapen. De fysiotherapie leert u dit tijdens de opname.
Trap op lopen
De eerste 3 maanden, indien nodig als volgt: met uw ene hand houdt u de trapleuning vast en met de andere hand de beide krukken. Plaats als eerste het niet-geopereerde been op de volgende trede en plaats vervolgens het geopereerde been erbij tegelijk met de krukken.
Trap af lopen
De eerste 3 maanden, indien nodig als volgt: plaats als eerste het geopereerde been met de kruk 1 trede lager en plaats vervolgens het nietgeopereerde been bij.
Autorijden
Zolang u met krukken loopt, mag u niet zelf autorijden, meerijden mag wel. Daarna mag u rijden in overleg met de orthopeed.
Lichamelijke inspanning en sport
Het nieuwe gewricht is een kunstgewricht en is daardoor meer kwetsbaar. Zware lichamelijke inspanning en sport kunnen de levensduur van het nieuwe gewricht beperken. Bespreek daarom met uw orthopeed welke sporten u kunt uitoefenen en welke bewegingen u zeker moet vermijden.
Meer informatie
Meer informatie vindt u ook op onze website in de vorm van een aantal filmfragmenten. Daarin delen zorgverleners en patiënten wat u kunt verwachten en hoe u zich kunt voorbereiden op een Totale
Heup Prothese: https://www.elkerliek.nl/elkerliek/orthopedie/films-totale-heup-prothese
Tot slot
Mocht u nog vragen hebben, dan kunt u deze tijdens de voorlichtingsbijeenkomst stellen. Ook kunt u natuurlijk altijd nog vragen stellen tijdens de opname in het ziekenhuis en na ontslag.
Contact
Polikliniek Orthopedie
Locatie Helmond
T: 0492 – 59 59 60
Locatie Deurne
T: 0493 – 32 89 20
Revalidatie
T. 0492 –59 56 20
Copyright 2025 Elkerliek
- Disclaimer
- Privacy
- Sitemap
- Medewerkers